संततिनिरोध
गर्भनिरोध को जन्म नियंत्रण और प्रजनन क्षमता नियंत्रण के नाम से भी जाना है ये गर्भधारण को रोकने के लिए विधियां या उपकरण हैं। जन्म नियंत्रण की योजना, प्रावधान और उपयोग को परिवार नियोजन कहा जाता है।सुरक्षित यौन संबंध, जैसे पुरुष या महिला निरोध का उपयोग भीयौन संचरित संक्रमण को रोकने में भी मदद कर सकता है। जन्म नियंत्रण विधियों का इस्तेमाल प्राचीन काल से किया जा रहा है, लेकिन प्रभावी और सुरक्षित तरीके केवल 20 वीं शताब्दी में उपलब्ध हुए। कुछ संस्कृतियां जान-बूझकर गर्भनिरोधक का उपयोग सीमित कर देती हैं क्योंकि वे इसे नैतिक या राजनीतिक रूप से अनुपयुक्त मानती हैं।
जन्म नियंत्रण की प्रभावशाली विधियां पुरूषों मेंपुरूष नसबंदी के माध्यम से नसबंदी और महिलाओं में ट्यूबल लिंगेशन, अंतर्गर्भाशयी युक्ति (आईयूडी) और प्रत्यारोपण योग्य गर्भ निरोधकहैं।इसे मौखिक गोलियों, पैचों, योनिक रिंग और इंजेक्शनों सहित अनेकोंहार्मोनल गर्भनिरोधकोंद्वारा इसे अपनाया जाता है। कम प्रभावी विधियों में बाधा जैसे कि निरोध, डायाफ्रामऔर गर्भनिरोधक स्पंज और प्रजनन जागरूकता विधियां शामिल हैं। बहुत कम प्रभावी विधियां स्पर्मीसाइडऔर स्खलन से पहले निकासी। नसबंदी के अत्यधिक प्रभावी होने पर भी यह आम तौर पर प्रतिवर्ती नहीं है; बाकी सभी तरीके प्रतिवर्ती हैं, उन्हें जल्दी से रोका जा सकता हैं।आपातकालीन जन्म नियंत्रण असुरक्षित यौन संबंधों के कुछ दिन बाद की गर्भावस्था से बचा सकता है। नए मामलों में जन्म नियंत्रण के रूप में यौन संबंध से परहेज लेकिन जब इसे गर्भनिरोध शिक्षा के बिना दिया जाता है तो यहकेवल-परहेज़ यौन शिक्षा किशोरियों में गर्भावस्थाएँ बढ़ा सकती है।
किशोरोंमें गर्भावस्था में खराब नतीजों के खतरे होते हैं। व्यापक यौन शिक्षा और जन्म नियंत्रण विधियों का प्रयोग इस आयु समूह में अनचाही गर्भावस्थाओं को कम करता है। जबकि जन्म नियंत्रण के सभी रूपों युवा लोगों द्वारा प्रयोग किया जा सकता है,दीर्घकालीन क्रियाशील प्रतिवर्ती जन्म नियंत्रण जैसे प्रत्यारोपण, आईयूडी, या योनि रिंग्स का किशोर गर्भावस्था की दरों को कम करने में विशेष रूप से फायदा मिलता हैं। प्रसव के बाद, एक औरत जो विशेष रूप से स्तनपान नहीं करवा रही है, वह चार से छह सप्ताह के भीतर दोबारा गर्भवती हो सकती है। जन्म नियंत्रण की कुछ विधियों को जन्म के तुरंत बाद शुरू किया जा सकता है, जबकि अन्य के लिए छह महीनों तक की देरी जरूरी होती है। केवल स्तनपान करवाने वाली प्रोजैस्टिन महिलाओं में ही संयुक्त मौखिक गर्भनिरोधकों के प्रयोग को ज्यादा पसंद किया जाता हैं। वे सहिलाएं जिन्हे रजोनिवृत्ति हो गई है, उन्हे अंतिम मासिक धर्म से लगातार एक साल तक जन्म नियंत्रण विधियां अपनाने की सिफारिश की जाती है।
विकासशील देशों में लगभग 222 मिलियन महिलाएं ऐसी हैं जो गर्भावस्था से बचना चाहती हैं लेकिन आधुनिक जन्म नियंत्रण विधि का प्रयोग नहीं कर रही हैं।विकासशील देशों में गर्भनिरोध के प्रयोग से मातृत्व मृत्यु में 40% (2008 में लगभग 270,000 लोगों को मौत से बचाया गया) की कमी आयी है और यदि गर्भनिरोध की मांग को पूरा किया जाए तो 70% तक मौतों को रोका जा सकता है। गर्भधारण के बीच लम्बी अवधि से जन्म नियंत्रण व्यस्क महिलाओं के प्रसव के परिणामों और उनके बच्चों उत्तरजीविता में सुधार करेगा। जन्म नियंत्रण के ज्यादा से ज्यादा उपयोग से विकासशील देशों में महिलाओं की आय, संपत्तियों, वजन और उनके बच्चों की स्कूली शिक्षा और स्वास्थ्य सभी में सुधार होगा। कम आश्रित बच्चों, कार्य में महिलाओं की ज्यादा भागीदारी और दुर्लभ संसाधनों की कम खपत के कारण जन्म नियंत्रण, आर्थिक विकास को बढ़ाता है।
विधियां
| Method | Typical use | Perfect use |
|---|---|---|
| No birth control | 85% | 85% |
| Combination pill | 8% | 0.3% |
| Progestin-only pill | 13% | 1.1% |
| Sterilization (female) | 0.5% | 0.5% |
| Sterilization (male) | 0.15% | 0.10% |
| Condom (female) | 21% | 5% |
| Condom (male) | 18% | 2% |
| Copper IUD | 0.8% | 0.6% |
| Hormone IUD | 0.2% | 0.2% |
| Patch | 8% | 0.3% |
| Vaginal ring | 9% | 0.3% |
| Depo Provera | 3-6% | 0.2% |
| Implant | 0.05% | 0.05% |
| Diaphragm and spermicide | 12% | 6% |
| Withdrawal | 27% | 4% |
| Standard days method | ~12-25% | ~1-9% |
| Lactational amenorrhea method | 0-7.5% | <2% |
जन्म नियंत्रण विधियों में बाधा विधियां, हार्मोनल जन्म नियंत्रण, अंतर्गर्भाशयी उपकरण (आईयूडी), नसबंदी और व्यवहार की विधियां शामिल हैं। इन्हे संभोग से पहले या इसके दौरान प्रयोग किया जा सकता है जबकि आपातकालीन जन्म नियंत्रण संभोग से कुछ दिन बाद तक प्रभावी रहता है। प्रभावशीलता को आम तौर पर उन महिलाओं के प्रतिशत के रूप में व्यक्त किया जाता है जो पहले साल दौरान दी गई विधि का इस्तेमाल करते हुए गर्भवती हुई हैं। और कभी-कभी उच्च प्रभावशीलता के साथ आजीवन असफलता की दर पर होती है, जैसे ट्यूबल लिंगेशन।
सबसे प्रभावशाली विधियां वे होती हैं जो लंबे समय तक काम करें और जिनके लिए निरंतर स्वास्थ्य देखभाल की आवश्यकता न हो। सर्जिकल नसबंदी, प्रत्यारोपण योग्य हार्मोन और अंतर्गर्भाशयी उपकरण सभी की प्रथम वर्ष में असफलता दर 1% से भी कम हैं। हार्मोनल गर्भनिरोधक गोलियां, पैच या रिंग और रिंग लेक्टाटेश्नल रजोरोध (LAM) विधि को यदि सही ढंग से इस्तेमाल किया जाए, तो इनकी पहले साल (या LAM के लिए, पहले 6 महीने) की असफलता दर 1% से कम होगी। गलत इस्तेमाल के कारण विशिष्ट उपयोग के साथ प्रथम वर्ष में असफलता दर काफी ज्यादा, 3-9% की सीमा में हैं। अन्य विधियां जैसे कि प्रजनन जागरूकता, निरोध, डायाफ्राम और शुक्राणुनाशकों के सही प्रयोग से भी प्रथम वर्ष में असफलता दर बहुत ज्यादा है। जबकि जन्म नियंत्रण की सभी विधियों के कुछ संभावित प्रतिकूल प्रभाव हैं, इनका जोखिम गर्भावस्था से कम होता है। मौखिक गर्भनिरोधक, आईयूडी, प्रत्यारोपण और इंजेक्शन सहित जन्म नियंत्रण की कई विधियां बंद करने या हटाने के पश्चात, बाद के वर्ष दौरान गर्भावस्था की दर उनके जैसी हो जाती है जो जन्म नियंत्रण विधियों का उपयोग नहीं करते। वे महिलाएं जिनको कोई स्वास्थ्य समस्या है, जन्म नियंत्रण के कुछ और परीक्षणों की आवश्यकता पड़ सकती है। उन महिलाओं के लिए जो स्वस्थ हैं, उनको जन्म नियंत्रण गोलियां, इंजेक्शन या प्रत्यारोपण योग्य जन्म नियंत्रण और निरोध सहित जन्म नियंत्रण की कई विधियों के लिए चिकित्सा जांच की आवश्यकता नहीं होती। जन्म नियंत्रण शुरू करने से पहले पेडू की जांच, स्तन की जांच या रक्त जांच से परिणाम प्रभावित नहीं होते और इसलिए ये आवश्यक नहीं हैं।विश्व स्वास्थ्य संगठन ने 2009 में जन्म नियंत्रण की प्रत्येक विधि के लिए चिकित्सा योग्यता मानदंड की विस्तृत सूची प्रकाशित की।
हार्मोन से संबंधित
हार्मोनल गर्भनिरोधक अंडोत्सर्ग और निषेचन को रोक कर काम करते है। ये मौखिक गोलियां, प्रत्यारोपण त्वचा के नीचे, इंजेक्शन, पैच, आईयूडी और एक योनिक रिंग सहित अनेक भिन्न भिन्न रूपों में उपलब्ध हैं। वर्तमान में ये केवल महिलाओं के लिए उपलब्ध हैं। मौखिक जन्म नियंत्रण के दो प्रकार, संयुक्त मौखिक गर्भनिरोधक गोली और केवल प्रोजेस्टोजन गोली हैं। यदि ये गर्भावस्था के दौरान लिए जाएं तो न तो इनसे गर्भपात का जोखिम बढ़ता है न ही जन्म दोष होते हैं।
संयुक्त हार्मोनल गर्भनिरोधक शिरापरक और धमनियों से रक्त के थक्के के साथ अधिक जोखिम जुड़ा होता हैं; हालांकि यह गर्भावस्था से जुड़े जोखिम से कम होता है। इस जोखिम के कारण, 35 वर्ष से ज्यादा की आयु की धूम्रपान करने वाली महिलाओं को इनका इस्तेमाल करने की सिफारिश नहीं की जाती। यौन इच्छा पर इनका प्रभाव किसी में ज्यादा या किसी में कम के साथ भिन्न- भिन्न होता है, लेकिन यह ज्यादातर प्रभावरहित रहते हैं। संयुक्त मौखिक गर्भ निरोधक डिम्बग्रंथि का कैंसर और अन्तर्गर्भाशयकला का कैंसर के जोखिम को कम करते हैं और स्तन कैंसर के जोखिम को भी नहीं बदलते। वे अक्सर माहवारी के रक्तस्राव और ऐंठन को कम करते हैं। योनि रिंग में पाई गई एस्ट्रोजन की कम मात्रा एस्ट्रोजन उत्पादों की ज्यादा मात्रा से जुड़े स्तन की कोमलता मतली और सिरदर्द के जोखिम को कम करती है।
केवल प्रोजेस्टिन गोलियां, इंजेक्शन और अंतर्गर्भाशयी युक्तियां खून के थक्कों के खतरे को नहीं बढ़ाते हैं और महिलाओं द्वारा अपनी नसों में पिछले रक्त के थक्कों के साथ प्रयोग किये जा सकते हैं। इंजेक्शन योग्य प्रारूप की बजाय धमनियों से खून के थक्कों के इतिहास वाली महिलाओं में गैर-हार्मोनल जन्म नियंत्रण या केवल प्रोजेस्टिन विधि का इस्तेमाल किया जाना चाहिए नहीं तो इंजेक्शन योग्य प्रारूप का इस्तेमाल किया जाना चाहिए. केवल प्रोजेस्टिन गोलियां माहवारी के लक्षणों में सुधार कर सकती हैं और स्तनपान करवाने वाली महिलाएं भी इन्हे प्रयोग कर सकती है क्योंकि ये दूध उत्पति को प्रभावित नहीं करते। केवल प्रोजेस्टिन के उपयोग से अनियमित रक्तस्राव हो सकता है, कई उपयोगकर्ताओं ने माहवारी न आना की रिपोर्ट भी दी हैं। प्रोजेस्टिन, ड्रोस्पीरिनन और डेसोजेस्टर्ल एण्ड्रोजननिक दुष्प्रभाव को कम करते हैं, लेकिन खून के थक्कों का जोखिम बढ़ाते हैं और इसीलिए इन्हे प्राथमिकता नहीं दी जाती। इंजेक्शनयोग्य प्रोजेस्टिन की प्रथम वर्ष में असफलता दर विशिष्ट है, डेपो-प्रोवेरा जिनके आंकड़े 1% की सीमा से अधिक नहीं हैं। 6% तक के
बाधा

बाधा गर्भनिरोधक वे युक्तियां हैं जो भौतिक रूप से शुक्राणु को गर्भाशय में प्रवेश करने से रोक कर गर्भावस्था को रोकने का प्रयत्न करतें हैं। उनमें स्पर्मीसाइड के साथ पुरूष निरोध, महिला निरोध, डायाफ्राम और गर्भनिरोधक स्पंज शामिल हैं।
विश्व स्तर पर निरोध जन्म नियंत्रण की सबसे साधारण विधि है।पुरूष निरोध को आदमी के उत्तेजित भाग लिंग पर पहना जाता है और यह लिंग से निकले शुक्राणुओं को यौन साथी के शरीर में प्रवेश करने से रोकता है। आधुनिक निरोध ज्यादातर लेटेक्स से बने होते हैं, लेकिन कुछ अन्य सामग्री जैसे पॉलीयूरेथेन या मेमने की आंत से बने होते हैं।महिला निरोध भी उपलब्ध हैं, ये ज्यादातर निटराइल, लेटेक्स या पॉलीयूरेथेन से बने होते हैं। पुरुष निरोध सस्ते, उपयोग करने में आसान होते हैं और इनके कुछ प्रतिकूल प्रभाव हैं। जापान में लगभग 80% लोग जन्म नियंत्रण के लिए निरोध का उपयोग करते हैं, जबकि जर्मनी में इनकी संख्या लगभग 25% है,और अमेरिका में यह 18% है।
स्पर्मीसाइड के साथ पुरुष निरोध और डायाफ्राम के इस्तेमाल की प्रथम वर्ष में असफल दरें क्रमशः 15% और 16% हैं। पूर्ण इस्तेमाल के साथ निरोध प्रथम वर्ष की 2% असफलता के साथ डायाफ्राम की प्रथम वर्ष की 6% असफलता दर से ज्यादा प्रभावशाली है। निरोध द्वारा कुछ यौन संचारित संक्रमण जैसे एचआईवी / एड्स के प्रसार को रोकने में मदद करने जैसे अतिरिक्त लाभ हैं।
गर्भनिरोधक स्पंज स्पर्मीसाइड के साथ बाधा का सुमेल होता है। डायाफ्राम की तरह, वे संभोग से पूर्व योनि में लगाए जाते हैं और इन्हे प्रभावी बनाने के लिए ग्रीवा के ऊपर रखना चाहिए। पहले साल के दौरान विशिष्ट असफलता दरें इस पर निर्भर होती हैं कि महिला ने पहले बच्चे को जन्म दिया है या नहीं, जिन्होने जन्म दिया होता है उनमें 24% और न देने वाली महिलाओं में 12% होती हैं। स्पंज को संभोग से 24 घंटे पहले लगाया जा सकता है और इसके बाद कम से कम छह घंटे के लिए लगाया रखा जा सकता है। एलर्जी प्रतिक्रियाएं और अधिक गंभीर प्रतिकूल प्रभाव जैसे विषाक्त आघात सिंड्रोमबताए गए हैं।
अंतर्गर्भाशयी युक्तियां
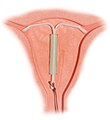
वर्तमान अंतर्गर्भाशयी उपकरण (आईयूडी) आमतौर पर ‘T-आकार के उपकरण’ होते हैं जिनमें या तो तांबा या लेवोनरजेस्ट्रल होता है जो गर्भाशय में डाला जाता है। वे लंबे समय तक कार्यशील प्रतिवर्ती जन्म नियंत्रण का रूप होते हैं। कॉपर आईयूडी के साथ प्रथम वर्ष में असफलता दर लगभग 0.8% है जबकि लेवोनोरजेस्ट्रल आईयूडी की प्रथम वर्ष में असफलता दर 0.2% है। विभिन्न प्रकार की जन्म नियंत्रण विधियों में ज्यादातर उपभोक्ता जन्म नियंत्रण प्रत्यारोपण के परिणाम से संतुष्ट हैं।
प्रमाण किशोरों में और उनमें प्रभावशीलता और सुरक्षा का समर्थन करता है जिनके बच्चे नहीं हैं। आईयूडी स्तनपान को प्रभावित नहीं करते और प्रसव के तुरंत बाद लगाए जा सकते हैं। उन्हें गर्भपातके तुरंत बाद भी प्रयोग किया जा सकता है। लम्बे समय तक उपयोग करने के बाद भी, एक बार हटाने पर, प्रजनन क्षमता तुरंत सामान्य हो जाती है। जबकि कॉपर आईयूडी माहवारी और रक्तस्राव बढ़ा सकते हैं और इसके परिमाणस्वरूप दर्दनाक ऐंठन हो सकती है। हार्मोनल आईयूडी, माहवारी रक्तस्राव को कम कर सकते हैं या माहवारी को बंद कर सकते हैं। अन्य संभावित जटिलताओं में त्याग (2–5%) और संभवतः गर्भाशय (0.7% से कम) छिद्ण शामिल हैं। ऐंठन का इलाज एनसेड से किया जा सकता है।
साल 2007 से, आईयूडी विश्व भर के 180 मिलियन से अधिक उपभोक्ताओं के साथ सबसे ज्यादा प्रयोग किया जाने वाला प्रतिवर्ती जन्म नियंत्रण का रूप है। अंतर्गर्भाशयी उपकरण का पिछला मॉडल (डेलकॉन शील्ड) पेडू का रोग के अधिक जोखिम से जुडा था; हालांकि लगाते समय जोखिम, यौन संचारित संक्रमणरहित महिलाओं में वर्तमान मॉडलों को प्रभावित नहीं करता।
नसबंदी
महिलाओं के लिए डिंबवाहनी बंधन तथा पुरुषों के लिए शुक्रवाहिकोच्छेदन, शल्यक्रिया नसबंदी के रूप में उपलब्ध है। इनके कोई महत्वपूर्ण दीर्घ-अवधि विपरीत प्रभाव उपलब्ध नहीं हैं तथा डिंबवाहनी डिंबग्रंथि कैंसर के जोखिम को कम करती है। शुक्रवाहिकोच्छेदन में डिंबवाहनी बंधन की तुलना में बारह गुना कम लघु अवधि जटिलताएं होती है। शुक्रवाहिकोच्छेदन के बाद अंडकोश की थैली में सूजन व दर्द हो सकता है जो आम तौर पर एक या दो सप्ताह में ठीक हो जाता है। डिंबवाहनी बंधन में जटिलताएं 1 से 2 प्रतिशत मामलों में आम तौर पर अवचेतक के कारण गंभीर जटिलताएं होती हैं। दोनो विधियों में से कोई भी यौन संक्रामक रोगों से सुरक्षा नहीं मिलती है।
कुछ महिलाएं इस निर्णय से पछताती है: 30 बरस से अधिक वाली लगभग 5% और 30 बरस से कम वाली लगभग 20%। पुरुषों में नसबंदी के कारण पछतावा कम होता है (<5%); युवा उम्र, छोटे बच्चे या बच्चे न होने पर तथा अस्थिर विवाह जोखिम को बढ़ाते हैं। एक सर्वेक्षण जो उन लोगो पर किया था जिनके बच्चे थे, उससे पता चला कि 9 प्रतिशत लोग यह कह रहे थे अगर उनको यह फिर कराना पड़ा तो वे फिर बच्चे नहीं पैदा करेंगे।
हालांकि नसबंदी को एक स्थायी प्रक्रिया माना जाता है, लेकिन डिंबवाहनी खोलने या डिंबवाहनियों को फिर से जोड़ने या वासा डिफरेंशिया को फिर से जोड़ने के लिए शुक्रवाहिकोच्छेदन उलटाव का प्रयास करना संभव है। महिलाओं में यह परिवर्तन (उलटाव) अक्सर पति के परिवर्तन के साथ जुड़ा है। डिंबवाहनी खुलवाने के बाद गर्भधारण की सफलता की दर 31 से 88 प्रतिशत तक है, अस्थानिक सगर्भता के जोखिम के बढ़ने जैसी जटिलताएं इसमें शामिल हैं। परिवर्तन (उलटाव) की मांग करने वाले पुरुषों की दर लगभग 2 से 6% तक है। परिवर्तन (उलटाव) की स्थिति में पुरुषों के पिता बनने की सफलता की दर 38 से 84% तक है; सफलता कीयह दर मूल प्रक्रिया तथा परिवर्तन (उलटाव) के बीच की अवधि पर निर्भर करती है।शुक्राणु निष्कर्षण के बाद इन विट्रो निषेचन भी पुरुषों में एक विकल्प हो सकता है।
व्यवहारिक
व्यवहारिक विधियों में समय को विनियमित करना या संभोग की ऐसी विधि का उपयोग करना जिसमें शुक्राणुओं को महिला के जनन मार्ग में जाने से रोकना शामिल है, इसे हर बार या अंडों की उपस्थिति के समय उपयोग किया जा सकता है। यदि सटीक तरह से उपयोग किया जाए तो पहले वर्ष में असफलता की दर लगभग 3.4% होती है, हालांकि यदि यही तरीके उपयोग न किया जाए तो यह दर 85% तक पहुंच सकती है।
प्रजनन जागरूकता
प्रजनन जागरूकता विधियों में मासिक धर्म चक्र के दिनों में सबसे अधिक उर्वर दिनों का निर्धारण शामिल होता है। प्रजनन क्षमता का निर्धारण करने वाली तकनीकों में echniques for determining fertility include monitoring आधार शरीर तापमान, गर्भाशय ग्रीवा के स्राव या चक्र के दिन शामिल हैं। उनमें आमतौर पर प्रथम-वर्ष विफलता दर 12 से 25 प्रतिशत के बीच होती है; सटीक उपयोग की स्थिति में पहले वर्ष की विफलता की दर जो कि 1 से 9 प्रतिशत तक होती है, इस बात पर निर्भर करती है कि वे किस प्रणाली का उपयोग किया जा रहा है। वह साक्ष्य जिस पर यह आकलन आधारित हैं, हालांकि कमजोर हैं क्योंकि इस परीक्षण में शामिल अधिकांश लोगों ने इनके उपयोग को पहले ही रोक दिया था। वैश्विक रूप से इसका उपयोग 3.6 प्रतिशत युगल करते हैं।
यदि आधार शरीर तापमान तथा किसी अन्य प्रथामिक चिह्न दोनो पर आधारित हो तो विधि को सिम्प्टोथर्मल कहा जाता है। सिम्प्टोथर्मल विधि उपयोगकर्ताओं में आम तौर पर अनियोजित गर्भावस्था दरें 1 से 20 प्रतिशत के बीच होती हैं।
स्खलन पूर्व लिंग को बाहर निकालना
स्खलन पूर्व लिंग को बाहर निकालना (जिसे कॉटियस इंटरप्ट्स भी कहा जाता है) स्खलन पूर्व लिंग को बाहर निकालने (“बाहर निकालना”) का अभ्यास है। इस विधि में सबसे मुख्य जोखिम यह है कि पुरुष सही समय पर इसको सही तरीके से पूरा नहीं भी कर सकता है। पहले वर्ष की विफलता दर 4 प्रतिशत से 27 प्रतिशत तक हो सकती है जो कि आमतौर पर उपयोग पर आधारित है। कुछ चिकित्सा पेशेवर इसे जन्म नियंत्रण उपाय नहीं मानते हैं।
स्खलन पूर्व तरल में शुक्राणु होने के संबंध में साक्ष्य बहुत कम हैं। जबकि कुछ अस्थायी शोधों में शुक्राणु नहीं मिले हैं, एक परीक्षण में 27 स्वयंसेवकों में से 10 में शुक्राणु मिले हैं। योनि से स्खलन पूर्व लिंग बाहर निकालने को 3 प्रतिशत युगलों द्वारा जन्म नियंत्रण विधि के रूप में उपयोग किया जाता है।
संयम
कुछ समूह पूर्ण यौन संयम की वकालत करते हैं जिसका अर्थ (उनके अनुसार) समस्त यौन गतिविधियों से बचना है, जन्म नियंत्रण के संदर्भ में आम तौर पर इसे योनि संसर्ग से बचना है। संयम द्वारा गर्भधारण 100 प्रतिशत प्रभावी होता है; हालांकि जो संयम का उपयोग करते हैं वे पूरी तरह सभी यौन गतिविधियों से विमुख नहीं होते हैं और कई जनसंख्याओं में गैर सहमति यौनाचार से गर्भधारण के महत्वपूर्ण जोखिम हैं।
केवल संयम- यौन शिक्षा किशोर गर्भधारण को कम नहीं करती है। व्यापक यौन शिक्षा दिये जाने वाले विद्यार्थियों की तुलना में उन किशोर से गर्भधारण दर अधिक होती है जिनको केवल संयम-शिक्षा दी जाती है।कुछ विशेषज्ञ इस बात की अनुशंसा करते हैं कि वे जो संयम को प्राथमिक विधि के रूप में उपयोग करते हैं उनके पास अतिरिक्त विधियां उपलब्ध रहती हैं (जैसे कि निरोध या आपातकालीन गर्भनिरोधक गोलियां)।बिना योनि के [गैर भेदन यौनाचार]] तथा मौखिक यौनाचार कभी कभार जन्म नियंत्रण साधन भी माने जाते हैं। जबकि वे आमतौर पर गर्भधारण से बचाते है, गर्भधारण फिर भी इंटरक्रूरल यौनाचार तथा अन्य प्रकार के योनि निकट लिंग यौनाचार (जननांग रगड़ तथा गुदा संभोग से लिंग बाहर रखना) से भी गर्भधारण हो सकता है जहां पर शुक्राणुओं को योनि के निकट निकाला जा सकता है और वे योनि के स्निग्धक तरलों के साथ जा सकते हैं।
लैक्टेशन
लैक्टेशन रजोरोध विधि में महिला का प्राकृतिक प्रसवोत्तर बांझपन शामिल है जो प्रसव के पश्चात होता है और जिसे स्तनपान से विस्तरित किया जा सकता है। इसमें आम तौर पर मासिक धर्म की अनुपस्थिति, नवजात को स्तनपान कराने तथा एक 6 माह से कम के बच्चे की उपस्थिति की आवश्यकता होती है। The विश्व स्वास्थ्य संगठन बताता है कि यदि नवजात के लिए स्तनपान ही एकमात्र आहार है तो प्रसव के 6 माह तक विफलता की दर 2 प्रतिशत तक है। परीक्षणों में विफलता की दर 0% से 7.5% तक है। पहले साल में विफलता की दर 4-7 प्रतिशत तक बढ़ती है और दो सालों में 13 प्रतिशत तक बढ़ जाती है। स्तनपान कराने की विधि, नर्सिंग की जगह पर पंपिंग तथा पैसीफायर का उपयोग और ठोस आहार मिलकर विफलता दर को बढ़ाते हैं। वे लोग जो मात्र स्तनपान करा रहे हैं उनमें से 10 में प्रतिशत तीन माह पहले मासिक धर्म हो जाता है तथा 20 प्रतिशत में प्रसव के 6 माह के बाद होता है। वो लोग जो स्तनपान नहीं करते हैं, उनमें प्रसव के चार सप्ताह के बाद प्रजनन क्षमता वापस आ सकती है।
आपातस्थिति
आपातस्थिति जन्म नियंत्रण विधियां वे दवाएं (मॉर्निंग ऑफ्टर पिल्स) या युक्तियां जिनको असुरक्षित संभोग के बाद गर्भधारण से बचने की आशा के साथ उपयोग किया जाता है। वे मूल रूप से डिंबोत्सर्जन या निषेचन की रोकथाम द्वारा काम करती हैं। कई सारे भिन्न-भिन्न विकल्प मौजूद हैं जिनमें उच्च खुराक जन्म नियंत्रण गोलियां, लेवेनोगेस्ट्रल, माइफप्रिस्टोन, यूलिप्रिस्टल तथा आईयूडी शामिल हैं।लेवेनोगेस्ट्रल गोलियां गर्भधारण के अवसरों को तब 70 प्रतिशत तक कम कर देती हैं (गर्भधारण दर 2.2 प्रतिशत) जब असुरक्षित संभोग या निरोध की विफलता के पश्चात 3 दिनों के भीतर उनको ले लिया जाए। 5 दिनों के भीतर यूलिप्रिस्टल 85% (गर्भधारण दर 1.4%) तक गर्भधारण दर को कम करती हैं और लेवेनोगेस्ट्रल से थोड़ी अधिक प्रभावी हो सकती हैं।माइफप्रिस्टोन भी लेवेनोगेस्ट्रल से अधिक प्रभावी है जबकि कॉपर आईयूडी सबसे अधिक प्रभावी हैं। आईयूडी को संभोग के पांच दिनों बाद तक दाखिल किया जा सकता है और यह 99 प्रतिशत तक गर्भधारण को रोक सकती है (गर्भधारण दर 0.1 से 0.2% तक है)। यह इनको आपातस्थिति गर्भनियंत्रण का सबसे प्रभावी उपाय बनाता है।
महिलाओं को मॉर्निंग ऑफ्टर पिल्स पहले से देना, निरोद उपयोग करना, गर्भधारण दर या यौन जोखिम लेने संबंधी व्यवहार यौन संचरित संक्रमणों की दर को प्रभावित नहीं करते हैं। सभी विधियों में न्यूनतम पश्चप्रभाव होते हैं।
दोहरी सुरक्षा
दोहरी सुरक्षा उन विधियों का उपयोग करना है जो यौन संचरित संक्रमणों तथा गर्भधारण दोनो की रोकथाम करती हैं। यह मात्र गर्भनिरोधकों (निरोधों) द्वारा या किसी अन्य जन्म नियंत्रण विधि या भेदक यौनसंपर्क से बच कर हो सकता है। यदि गर्भधारण गंभीर चिंता का विषय है तो दो विधियों का उपयोग उचित है और गर्भावस्था के दौरान होने वाले जन्म दोषों के उच्च जोखिम के कारण मुहासों से बचाव की दवा आइसोट्रेटिनॉएन लेने वालों को दो प्रकार के गर्भनिरोधकों की अनुशंसा की जाती है।
A polyurethane female condom
A diaphragm vaginal-cervical barrier, in its case with aquarter U.S. coin
A contraceptive sponge set inside its open package
Three varieties of birth control pills in calendar oriented packaging
A transdermal contraceptive patch
A NuvaRing vaginal ring
A hormonal intrauterine device (IUD) against a background showing placement in the uterus
A split dose of two emergency contraceptive pills (most morning after pills now only require one)
A CycleBeads, used for estimating fertility based on days since menstruation
प्रभाव
स्वास्थ्य
विकासशील देशों में गर्भनिरोधकों के उपयोग से जच्चा मृत्यु की संख्या में 40 प्रतिशत (2008 में लगभग 2,70,000 मौतें रोकी गयी) तक की कमी आयी है और यदि गर्भनिरोधकों की मांग को पूरा किया जा सकता तो यह संख्या 70 प्रतिशत तक हो सकती थी। ये लाभ गैरनियोजित गर्भधारण की संख्या को कम करके हासिल किये जाते हैं जिसके कारण असुरक्षित गर्भपात और उच्च जोखिम वाले गर्भधारण हुआ करते हैं।
गर्भधारणों के बीच अवधि को बढ़ा कर गर्भनिरोधक, विकासशील देशों में बच्चे की उत्तरजीविता को भी बेहतर करते हैं। इस जनसंख्या में परिणाम तब और अधिक बुरे हो जाते हैं जब पिछली जचगी के 18 महीनों के भीतर माँ फिर से गर्भवती हो जाती है।गर्भपात के बाद एक और गर्भधारण में विलंब जोखिम को समाप्त नहीं करते नहीं दिखते तथा महिलाओं को इस स्थिति में तभी गर्भधारण की सलाह है जब वे तैयार हों।
किशोर गर्भधारण विशेष रूप से कम उम्र की किशोरियां, समय पूर्व जन्म, जन्म के समय कम वजन तथा नवजात की मृत्यु जैसे गंभीर परिणामों के कारण अधिक खतरे में हैं। अमरीका में 15 से 19 वर्ष के बीचे वालों में गर्भधारण का 82 प्रतिशत पहले से नियोजित नहीं होता है। इस उम्र समूह में व्यापक यौन शिक्षा तथा गर्भनिरोधकों की उपलब्धता गर्भावस्था की दर में कमी करने में प्रभावी होती है।
वित्त

| ██ 7–8 Children ██ 6–7 Children ██ 5–6 Children ██ 4–5 Children | ██ 3–4 Children ██ 2–3 Children ██ 1–2 Children ██ 0–1 Children |
विकासशील दुनिया में जन्म नियंत्रण इसलिये आर्थिक विकास बढ़ाता है क्योंकि कम निर्भर बच्चों के कारण अधिक महिलाएं कार्यबल में शामिल हो पाती हैं। महिलाओं की आय, संपत्तियां, शरीर द्रव्यमान सूचकांक और उनके बच्चों की शिक्षा तथा शरीर द्रव्यमान सूचकांक, सभी मिलकर जन्म नियंत्रण को सुविधाजनक बनाते हैं। आधुनिक जन्म नियंत्रण उपायों के उपयोग के माध्यम से परिवार नियोजन सबसे अधिक लागत-प्रभावी स्वास्थ्य उपाय हैं। संयुक्त राष्ट्र संघ के आंकलन के अनुसार प्रत्येक खर्च किये गये डॉलर से दो से लेकर छः डॉलर तक की बचत होती है। ये लागत बचत अनियोजित गर्भधारण को रोकने तथा यौन संचारित रोगों के विस्तार को रोकने से संबंधित हैं। जबकि सभी विधियां वित्तीय रूप से लाभदायक हैं लेकिन कॉपर IUDs का उपयोग अधिक बचत प्रदान करता है।
2012 में अमरीका में सामान्य प्रसव में तथा शल्यक्रिया प्रसव में गर्भावस्था, प्रसव तथा नवजात की देखभाल का कुल व्यय क्रमशः $21,000 व $31,000 आता है। अधिकांश अन्य देशों में यह लागत आधी से भी कम है। 2011 में जन्मे बच्चे की 17 साल तक परवरिश पर एक औसत अमरीकी परिवार $235,000 व्यय करेगा।
प्रचार
वैश्विक रूप से 2009 में विवाहितों में से लगभग 60 प्रतिशत ने परिवार नियोजन का उपयोग करके बच्चों को जन्म दिया है। विभिन्न विधियों को कितना अधिक उपयोग किया जाता है यह देशों में भिन्न-भिन्न है। विकसित देशो में सबसे आम विधि निरोध तथा मौखिक गर्भनिरोधक हैं, जबकि अफ्रीका में मौखिक गर्भनिरोधक तथा लातिन अमरीका व एशिया में नसबंदी है। विकासशील देशों में समग्र रूप से परिवार नियोजन का 35 प्रतिशत नसबंदी द्वारा है तथा 30 प्रतिशत IUDs से, 12 प्रतिशत मौखिक गर्भनिरोधकों द्वारा, 11 प्रतिशत निरोधों द्वारा तथा 4 प्रतिशत पुरुष नसबंदियों द्वारा होता है।
विकासशील देशों में विकसित देशों की तुलना में महिलाओं द्वारा IDUs का उपयोग कम होता है, 2007 में 180 मिलियन से अधिक इनका उपयोग हुआ था। बच्चे जनने की उम्र में उर्वर अवस्था में यौन संबंधों से बचने का उपयोग 3.6 प्रतिशत महिलाएं करती है, जिसकी दर दक्षिण अमरीका में 20 प्रतिशत तक है। 2005 में 12 प्रतिशत जोड़े पुरुषों के लिये बने गर्भ-निरोधों (निरोध या पुरुष नसबंदी) का उपयोग कर रहे हैं जिसमें से विकसित देशों में यह दर अधिक है। पुरुषों के लिये बने गर्भ-निरोधों के उपयोग में 1985 से 2009 के बीच कमी देखी गयी है।उप-सहारा अफ्रीका में महिलाओं के बीच गर्भ-निरोधकों का उपयोग 1991 में 5 प्रतिशत से बढ़कर 2006 में 30 प्रतिशत तक पहुंच गया है।
2012 में गर्भधारण करने में सक्षम उम्र की महिलाओं में से 57 प्रतिशत महिलाएं (1520 मिलियन में से 867 मिलियन) गर्भधारण करने से बचना चाहती हैं। हालांकि लगभग 222 मिलियन महिलाओं को परिवार नियोजन साधन नहीं मिल सके, इनमें से 53 मिलियन उप-सहारा अफ्रीका से तथा 7 मिलियन एशिया से थीं। इसके कारण प्रतिवर्ष 54 मिलियन अनियोजित गर्भधारण और 80,000 प्रसूति मौतें हुई हैं। धार्मिक तथा राजनीतिक कारणों कारणों के चलते भी कुछ देशों में कई महिलाएं गर्भ निरोधकों का उपयोग नहीं कर पाती हैं जबकि गरीबी भी एक कारण है। उप-सहारा अफ्रीका में प्रतिबंधित गर्भपात कानूनों के कारण, हर साल कई महिलाएं अनचाहे गर्भधारण अनधिकृत गर्भपात सेवा प्रदान करने वालों के पास चली जाती हैं जिसके कारण हर साल 2 से 4 प्रतिशत असुरक्षित गर्भपात होते हैं।
इतिहास
1550 ईसा पूर्व के मिस्र के एबर्स पेपाइरस और 1850 ईसा पूर्व के काहुन पेपाइरस में परिवार नियोजन के कुछ आरंभिक दस्तावेजित वर्णन मिलते हैं जिसमें शहद तथा अकासिया की पत्तियों तथा लिंट (वृक्ष) की पत्तियों के योनि पर उपयोग द्वारा शुक्राणुओं को रोकने के बारे में बचाया गया है। प्राचीन मिस्री रेखाचित्र भी निरोधों के उपयोगो को दर्शाते हैं।बुक ऑफ जेनेसिस (उत्पत्ति की किताब) में योनि से बाहर स्खलन या कॉएटस इंट्रप्टस (स्खलन पूर्व निकास) को परिवार नियोजन के एक साधन के रूप में बताया गया है जिसमें ओनान "अपने बीजों को बाहर गिराता है" (स्खलन) जिससे कि उसके मृतक भाई की पत्नी तामार उसके बच्चे की माँ न बन सके। ऐसा विश्वास किया जाता है कि प्राचीन ग्रीस में सिल्फियम को परिवार नियोजन के लिये उपयोग किया जाता था, इसकी प्रभावशीलता और माँग के कारण ही यह विलुप्त हो गया। मध्यकालीन यूरोप में गर्भधारण को रोकने के किसी भी प्रयास को कैथोलिक चर्च द्वारा अनैतिक माना जाता था। यह माना जाता है कि उस समय की महिलाएं भी कई तरह के परिवार नियोजन साधनों का उपयोग करती थीं जैसे कि कॉटियस इंट्रप्टस और लिली की ज़ड़ या रुए को योनि में डालना (तथा साथ ही जन्म के बाद भ्रूण हत्या)।कैसानोवा (1725-1798) ने इतावली नवजागरण के दौरान गर्भधारण रोकने के लिये भेड़ की खाल के उपयोग के बारे में बताया था हालांकि निरोध की उपलब्धता 20 वीं सदी तक आम नहीं थी। 1909 में रिचर्ड रिटर ने रेशम कीट की आंत की सहायता से पहली अंतर्गर्भाशयी युक्ति का निर्माण किया था जिसे अर्नेस्ट ग्राफेनबर्ग ने 1920 के अंत में जर्मनी में और अधिक विकसित किया तथा उसका विपणन किया। 1916 में मार्गरेट सैंगर ने अमरीका में पहला परिवार नियोजन क्लीनिक खोला जिसके कारण उनको गिरफ्तार कर लिया गया। इसके बाद 1921 मे यूके में पहला क्लीनिक खुला जिसे मेरी स्टोप्स ने खोला था।गेगरी पिनकस और जॉन रॉक ने अमरीका की नियोजित अभिभावकत्व फेडरेशन (Planned Parenthood Federation of America) की सहायता से पहली परिवार नियोजन गोलियों का 1950 में विकास किया जो 1960 में सार्वजनिक रूप से उपलब्ध हो गयीं। 1970 में प्रोस्टाग्लैंडीन अनुरूप तथा 1980 में मिफेप्रिस्टोन की उपलब्धता के साथ ही चिकित्सीय गर्भपात शल्यक्रिया वाले गर्भपात का विकल्प बन गया।
समाज तथा संस्कृति
कानूनी स्थितियां
मानवाधिकार समझौते अधिकांश सरकारों द्वारा परिवार नियोजन तथा गर्भनिरोधकों पर जानकारी तथा सेवाओं को प्रदान करना आवश्यक करते हैं। परिवार नियोजन सेवाओं के लिये राष्ट्रीय योजना का निर्माण, परिवार नियोजन प्राप्त करने में बाधा बनने वाले कानूनों से मुक्ति, आकस्मिक परिवार नियोजन के साथ यह सुनिश्चित करना कि सुरक्षित तथा प्रभावी परिवार नियोजन विधियों की विस्तृत श्रंखला उपलब्ध हो, यह भी सुनिश्चित करना कि उचित मूल्य पर प्रशिक्षित स्वास्थ्य देखभाल प्रदाता तथा सुविधाएं प्रदान की जाएं तथा कार्यान्वित कार्यक्रमों की प्रक्रिया का निर्माण करना इसमें शामिल हैं। यदि सरकारें उपरोक्त उपाय करने में असफल रहती हैं तो इसे बाध्यकारी अंतरराष्ट्रीय संधि के दायित्वों का उल्लंघन माना जाएगा।
संयुक्त राष्ट्र संघ ने “प्रत्येक महिला प्रत्येक बच्चा” आंदोलन की शुरुआत की जिससे कि महिलाओं की गर्भनिरधकों की जरूरतों को पूरा किया जा सके। इस पहल ने आधुनिक परिवार नियोजन के उपयोगकर्ताओं की संख्या को बढ़ाने का एक लक्ष्य निर्धारित किया है जो कि 2020 तक दुनिया के सबसे गरीब 69 देशों में 120 मिलियन महिलाओं को इसका उपयोगकर्ता बनाने का है। Additionally, they want to eradicate discrimination against girls and young women who seek contraceptives.
धार्मिक विचार
परिवार नियोजन की नैतिकता को लेकर धर्मों के विचार भिन्न-भिन्न है।रोमन कैथोलिक चर्च कुछ मामलों में आधिकारिक रूप से केवल प्राकृतिक परिवार नियोजन को स्वीकार करता है, हालांकि कैथोलिकों की एक बड़ी संख्या जो विकसित देशों में निवास करती है, परिवार नियोजन के नए साधनों को स्वीकार करती है।प्रोटेस्टेंट्स में कई तरह के विचार है जिनमें सभी विधियों के लिए शून्य समर्थन से लेकर पूरा समर्थन तक के विचार शामिल हैं।यहूदी धर्म के विचार कठोर रुढ़िवादी संप्रदाय से अधिक शिथिल सुधारवादी संप्रदाय तक विविधतापूर्ण हैं।हिन्दू दोनो, प्राकृतिक तथा कृत्रिम गर्भनिरोध उपयोग कर सकते हैं।एक आम बौद्ध विचार यह है कि गर्भधारण से बचाव स्वीकार्य है जबकि गर्भधारण के पश्चात इसमें बाधा स्वीकार्य नहीं है।
In इस्लाम में गर्भनिरोध-उपाय अनुमत हैं यदि वे स्वास्थ्य के लिए खतरा न हों हालांकि कुछ इसके उपयोग को निरुत्साहित करते हैं।कुरान गर्भ-निरोध की नैतिकता के बारे में कोई विशिष्ट कथन नहीं प्रस्तुत करती है लेकिन इसमें ऐसे कथन शामिल हैं जो बच्चे पैदा करनेको प्रोत्साहित करते हैं। यह कहा जाता है कि पैगम्बर मोहम्मद ने भी कहा था कि “शादी करो और बच्चे पैदा करो”।
विश्व गर्भ-निरोध दिवस
26 सितंबर विश्व गर्भ-निरोध दिवस है जो यौन तथा प्रजनन स्वास्थ्य के संबंध में जागरूकता बढ़ाने तथा शिक्षा को सुधारने के प्रति समर्पित है, जिसका लक्ष्य “एक ऐसी दुनिया जहां प्रत्येक गर्भधारण ऐच्छिक हो” है। इसका समर्थन सरकारों तथा अंतर्राष्ट्रीय एनजीओ का समूह कर रहा है जिसमें एशिया पैसिफिक काउंसिल ऑन कॉन्ट्रासेप्शन, सेन्ट्रो लैटिनअमेरिकानो सालूद वाई मूजेर, यूरोपियन सोसाइटी ऑफ कॉन्ट्रासेप्शन एंड रीप्रोडक्टिव हेल्थ जर्मन फाउन्डेशन फॉर वर्ल्ड पॉप्यूलेशन, इंटरनेशनल फेडरेशन ऑफ पीडियाट्रिक एंड गाइनोकोलॉजी, इंटरनेशनल प्लान्ड पैरेन्टहुड फेडरेशन, मेरी स्टोप्स इंटरनेशनल, पॉप्युलेशन सर्विसेस इंटरनेशनल, पॉप्युलेशन काउंसिल, यूनाइटेड स्टेट्स एजेंसी फॉर इंटरनेशनल डेवलपमेंट (USAID) तथा वूमन डिलेवरशामिल है।
भ्रांतियां
यौन संबंधो तथा गर्भधारण को लेकर कई सारी आम भ्रांतियां प्रचिलित हैं। यौन संबंधों के बाद डाउचिंग, जन्म नियंत्रण का प्रभावी उपाय नहीं है। इसके अतिरिक्त यह कई स्वास्थ्य समस्याओं से भी जुड़ा है इसीलिए इसकी अनुशंसा नहीं की जाती है। महिलाएं पहली बार यौन संबंध बनाने पर और किसी भी यौन संबंध स्थिति में गर्भधारण कर सकती हैं। मासिक धर्म के दौरान गर्भ धारण करना संभव है, हालांकि यह बहुत अधिक संभव नहीं है।
शोध
महिलाएं
मौजूदा जन्म नियंत्रण विधियों में सुधार करने की आवश्यकता है, क्योंकि अनचाहा गर्भ धारण करने वाले लोगों में से आधे, जन्म नियंत्रण उपायों का उपयोग किये होते हैं। मौजूदा गर्भनिरोधक विधियों में से कई सारे परिवर्तनों पर अध्ययन किया जा रहा है, जिनमें बेहतर महिला निरोध, एक बेहतर डायाफ्राम, केवल प्रोजेस्टिन समाविष्ट पैच तथा एक प्रोजेस्टरोन वाली लंबी योनि रिंग शामिल है। यह योनि रिंग तीन या चार महीनों के लिए प्रभावी लगती है और दुनिया के कुछ हिस्सों में उपलब्ध है।
योनि ग्रीवा के माध्यम से नसबंदी करने की कई विधियों पर अध्ययन किया जा रहा है। एक विधि में गर्भाशय में क्युनाक्रिन रखना शामिल है जिसके कारण दाग लगता है तथा बांध्यता उत्पन्न होती है। हालांकि यह प्रक्रिया कम खर्चीली है तथा इसके लिए शल्य क्रिया कौशल की आवश्यकता नहीं पड़ती है लेकिन दीर्घ अवधि में होने वाले विपरीत प्रभावों को लेकर कुछ चिंताएं हैं। एक और तत्व पॉलिडोकानोल है जो ठीक उसी तरह कार्य करता है, उस पर भी ध्यान दिया जा रहा है। एक युक्ति को 2002 में अमरीका में अनुमोदित किया गया था, जिसे एश्योर कहा जाता है और जो फिलोपिन ट्यूब में डाले जाने पर फैल जाती है तथा उसे अवरुद्ध कर देती है।
पुरुष
पुरुषों में जन्म नियंत्रण साधनों में निरोध, पुरुष नसबंदी तथा योनि से बाहर स्खलन शामिल हैं। 25 से 75 प्रतिशत पुरुष जो कि यौन रूप से सक्रिय हैं अगर कोई हार्मोनल जन्म नियंत्रण उपलब्ध होता तो वे उसका उपयोग करते। कई सारे हार्मोनल व गैर-हार्मोनल विधियों पर प्रयोग चल रहे हैं, और कुछ शोध गर्भनिरोधक वैक्सीनों पर किये जा रहे हैं।
एक प्रतिवर्ती शल्य प्रक्रिया के परीक्षण चल रहे हैं जिसका नाम मार्गदर्शन में शुक्राणुओं का प्रतिवर्ती निषेध (RISUG) है जिसमें डिफरेंस में डाइमेथिल सल्फॉक्साइड में स्टाइरीन मालेलिक एनहाइड्राइड नाम के पॉलीमर जेल को डाला जाता है। सोडियम बाईकार्बोनेट का एक इंजेक्शन इस तत्व को साफ कर देता है तथा प्रजनन क्षमता को पुनःस्थापित कर देता है। दूसरी एक इंट्रावास युक्ति है जिसमें यूरेथेन प्लग को डिफरेंस में रखा जाता है जिससे कि यह अवरुद्ध हो जाए। चयनात्मक एण्ड्रोजन रिसेप्टर मॉड्यूलेटर की तरह एंड्रोजेन तथा एक प्रोजेस्टिन का संयोजन आशाजनक दिखता है।अल्ट्रासाउंड तथा अंडाशयों को गर्म करने की विधियों पर प्राथमिक स्तर का अध्ययन हो रहा है।
अन्य पशु
नपुंसक बनाना या अण्डकोष हटाना जिसमें कुछ प्रजनन अंगो को हटाना शामिल होता है आम तौर पर घरेलू पालतू जानवरों में जन्म नियंत्रण के लिए उपयोग किया जाता है। बहुत सारे जानवर आश्रयों में इनको स्वीकार करने के लिए इसे अनुबंध का हिस्सा बना कर रखा जाता है। बड़े जानवरों में इस शल्यक्रिया को बांध्यकरणकहा जाता है।जंगली जानवरों में जनसंख्या विस्तार के नियंत्रण के लिए शिकार के विकल्प के रूप में जन्म नियंत्रण को एक साधन के रूप में उपयोग किया जाता है।नसबंदी टीकों को विभिन्न जानवर जनसंख्याओं के लिए प्रभावी देखा गया है।
अतिरिक्त अध्ययन
- Speroff, Leon; Darney, Philip D. (November 22, 2010). A clinical guide for contraception (5th ed.). Philadelphia, Pa.: Lippincott Williams & Wilkins. ISBN 978-1-60831-610-6.
- Stubblefield, Phillip G.; Roncari, Danielle M. (December 12, 2011). "Family Planning", pp. 211–269, in Berek, Jonathan S. (ed.) Berek & Novak's Gynecology, 15th ed. Philadelphia: Lippincott Williams & Wilkins, ISBN 978-1-4511-1433-1.
- Jensen, Jeffrey T.; Mishell, Daniel R. Jr. (March 19, 2012). "Family Planning: Contraception, Sterilization, and Pregnancy Termination", pp. 215–272, in Lentz, Gretchen M.; Lobo, Rogerio A.; Gershenson, David M.; Katz, Vern L. (eds.) Comprehensive Gynecology, 6th ed. Philadelphia: Mosby Elsevier, ISBN 978-0-323-06986-1.
External links
- मुक्त निर्देशिका परियोजना पर संततिनिरोध
-
Family planning : a global handbook for providers : evidence-based guidance developed through worldwide collaboration (PDF) (Rev. and Updated ed. संस्करण). Geneva, Switzerland: WHO and Center for Communication Programs. 2011. आई॰ऍस॰बी॰ऍन॰ 978-0-9788563-7-3. मूल (PDF) से 21 सितंबर 2013 को पुरालेखित. अभिगमन तिथि 31 जनवरी 2014.
|firstlast=missing|lastlast=in first (मदद)सीएस1 रखरखाव: फालतू पाठ (link) -
Division of Reproductive Health, National Center for Chronic Disease Prevention and Health, Promotion (2013 Jun 21). "U.s. Selected practice recommendations for contraceptive use, 2013: adapted from the world health organization selected practice recommendations for contraceptive use, 2nd edition". MMWR. Recommendations and reports : Morbidity and mortality weekly report. Recommendations and reports / Centers for Disease Control. 62 (RR-05): 1–60. PMID 23784109. मूल से 10 फ़रवरी 2015 को पुरालेखित. अभिगमन तिथि 31 जनवरी 2014.
|date=में तिथि प्राचल का मान जाँचें (मदद) - "Birth Control Comparison Chart". Cedar River Clinics. मूल से 29 मार्च 2014 को पुरालेखित. अभिगमन तिथि 31 जनवरी 2014.
- Bulk procurement of birth conrtol by the World Health Organization