मधुमेह टाइप 2
|
मधुमेह टाइप 2 वर्गीकरण एवं बाह्य साधन | |
| Universal blue circle symbol for diabetes. | |
| आईसीडी-१० | E11. |
| आईसीडी-९ | 250.00, 250.02 |
| ओएमआईएम | 125853 |
| डिज़ीज़-डीबी | 3661 |
| मेडलाइन प्लस | 000313 |
| ईमेडिसिन | article/117853 |
| एम.ईएसएच | D003924 |
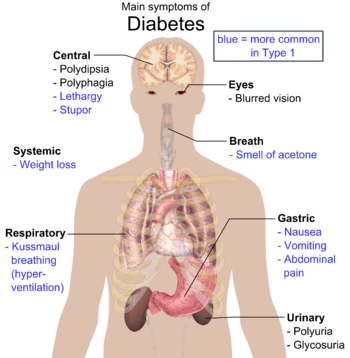
मधुमेह मेलिटस टाइप 2 – जिसे पहले "गैर-इंसुलिन-निर्भर मधुमेह मेलिटस (NIDDM)" या "वयस्कता में शुरु होने वाला मधुमेह" – कहा जाता था, एक चपापचय विकार है, जिसे इंसुलिन प्रतिरोध Archived 2020-06-16 at the Wayback Machine और सापेक्ष इंसुलिन कमी के संदर्भ में उच्च रक्त ग्लूकोस द्वारा पहचाना जाता है।यह मधुमेह मेलिटस टाइप 1 के विपरीत होता है जिसमें अग्नाशय में आइलेट कोशिकाओं के विघटन के कारण पूर्ण इंसुलिन की कमी होती है।अधिक प्यास लगना, बार-बार मूत्र लगना और लगातार भूख लगना कुछ चितपरिचित लक्षण हैं।
[[मधुमेह मेलिटस| मधुमेह के 90 प्रतिशत मामले टाइप 2 मधुमेह के होते हैं जबकि शेष 10 प्रतिशत प्राथमिक रूप से मधुमेह मेलिटस टाइप 1 और गर्भावस्था मधुमेहके होते हैं। आनुवांशिक रूप से रोग के प्रति अधिक संवेदनशील लोगों में टाइप 2 मधुमेह का मुख्य कारण मोटापे को माना जाता है।
मधुमेह टाइप 2 का आरंभिक प्रबंधन व्यायाम और आहार संबंधी सुधारको बढ़ा कर किया जाता है। यदि इन उपायों से रक्त ग्लूकोस स्तर पर्याप्त रूप से कम नहीं होते हैं तो मेटफॉर्मिनया इंसुलीन जैसी दवाओं की जरूरत हो सकती है। वे लोग जो इंसुलिन पर हैं, उनमें रक्त शर्करास्तरों की नियमित जांच की आवश्यकता होती है।
मधुमेह की दर, मोटापे की दर के सामान पिछले 50 वर्षों में समांतर रूप से बढ़ी है। 2010 में लगभग 285 मिलियन लोग इस रोग से पीड़ित हैं, जबकि 1985 में इनकी संख्या लगभग 30 मिलियन थी। उच्च रक्त शर्करा से दीर्घावधि में होने वाली जटिलताओं में हृदय रोग, दौरे, मधुमेह रैटिनोपैथी जिसमें आंखो की देखने की क्षमता प्रभावित होती है, गुर्दे की विफलता जिसमें डायलिसिसकी जरूरत पड़ सकती है और अंगों में खराब संचरण के कारण अंग विच्छेदनशामिल हो सकता है। हलांकि मधुमेह टाइप 1 का गुण जो कि कीटोन बॉडी की अधिकताकी गंभीर जटिलता है, असमान्य है। हलांकि, नॉनएकेटोटिक हाइप्रोस्मोलर कोमाहो सकता है।
अनुक्रम
प्री-डायबिटीज
अगर आप के खून में ग्लूकोज़ की मात्रा सामान्य से बढ़ जाये पर इतनी भी न बढे की उसे डायबिटीज घोषित किया जा सके तो कहा जाता है की आप को प्री डायबिटीज है। डायबिटीज को जाँचने के लिए कई सरे टेस्ट किये जा सकते हैं, और हर टेस्ट में डायबिटीज और प्री डायबिटीज अलग- अलग मानक हैं।
चिह्न तथा लक्षण
पॉलीयूरिया (बार-बार मूत्र लगना), पॉलीडिप्सिया (बढ़ी हुयी प्यास),पॉलीफैगिया (बढ़ी हूयी भूख) और वजन कम होनामधुमेह के चितपरिचित लक्षण हैं। अन्य लक्षण जो निदान के समय शामिल हैं उनमें धुंधला दिखना, खुजली, परिधीय न्यूरोपैथी, बार-बार होने वालीयोनि के संक्रमण और थकानशामिल हैं बहुत सारे लोगों में पहले कुछ वर्षों में कोई लक्षण नहीं होते हैं और उनका निदान नियमित परीक्षण के दौरान होता है।टाइप 2 मधुमेह मेलिटस से पीड़ित लोगों कभी-कभार नॉनएकेटोटिक हाइप्रोस्मोलर कोमा (एक अवस्था जिसमें चेतना के घटे हुये स्तर और निम्न रक्तचाप के साथ बहुत उच्च रक्त शर्करा होती है) हो सकता है।
जटिलतायें
टाइप 2 मधुमेह आम तौर पर एक जटिल रोग है, जिसमें जीवन की संभाव्यता 10 वर्ष कम हो जाती है। ऐसा आंशिक रूप से उन बहुत सारी जटिलताओं से होता है जो इसके साथ जुड़ी हैं, जिनमें: हृदय रोगका दो से चार गुना जोखिम, जिसमे स्थानिक हृदय रोग और दौराशामिल है, निचले अंग में अंग विच्छेदन की 20 गुना वृद्धि का जोखिम और अस्पताल में भर्ती होने की दर शामिल है। विकसित दुनिया में और बाकी सारी जगहों पर टाइप 2 मधुमेह, गैर-अभिघातजन्य अंधता औरगुर्दा विफलताका सबसे बड़ा कारण है। यह अल्ज़ाइमर रोग और संवहनी मनोभ्रंशजैसी रोग प्रक्रियाओं के माध्यम से संज्ञानात्मक रोग और मनोभ्रंश के बढ़े जोखिम से जुड़ा हुआ है। अन्य जटिलताओं में: एकेनथॉसिस नाइग्रेकन्स(जोड़ और मोड़ वाले स्थानों पर त्वचा के रंग में गाढ़ापन), यौन विकारऔर बार-बार संक्रमणों का होना शामिल है।
कारण
टाइप 2 मधुमेह का विकास जीवनशैली और जीन संबंधी कारकों के संयोजन से होता है। जबकि कुछ अपने नियंत्रण में होते हैं जैसे आहार और मोटापा और दूसरे जैसे बढ़ती उम्र, स्त्रीलिंग और जीन संबंधी, नियंत्रण में नहीं होते हैं। नींद की कमी को भी टाइप 2 मधुमेह से जोड़ा जाता है। ऐसा चपापचय पर इसके प्रभाव के कारण माना जाता है। गर्भावस्था में बच्चे के विकास के दौरान माँ की पोषण स्थिति भी एक भूमिका निभा सकती है, जो बदले हुये DNA मेथिलेशनके कारण होने वाली क्रिया के फलस्वरूप हो सकता है।
जीवनशैली
टाइप 2 मधुमेह के विकास के लिये महत्वपूर्ण जीवन शैली कारको में मोटापा (जिसे शरीर भार सूचकांक के 30 से अधिक होने से परिभाषित किया जाता है), शारीरिक गतिविधि की कमीं, खराब आहार, तनाव और शहरीकरणशामिल है। चीनी व जापानी वंश के लोगों में 30 प्रतिशत, यूरोपीय व अफ्रीकी वंश के लोगों में 60-80 प्रतिशत और पिमा इंडियन और प्रसांत द्वीपीय निवासियों में 100 प्रतिशत मामलों में अतिरिक्त शारीरिक चर्बी संबंधित है। वे जो मोटे नहीं हैं अक्सर उनका कमर–जंघा अनुपातउच्च होता है।
टाइप 2 मधुमेह के विकास के जोखिम में आहार संबंधी कारक भी प्रभाव डालते हैं। चीनी से मीठे किये गये पेय की अधिक मात्रा भी बढ़े जोखिम से जुड़ी हुयी है। आहार में वसा का प्रकार भी महत्वपूर्ण है, जिसमें संतृप्त वसा और ट्रांस वसा संबंधी अम्ल जोखिम बढ़ाते हैं और पॉलीअसंतृप्त और मोनो असंतृप्त वसा जोखिम घटाते हैं।सफेद चावल की अधिक मात्रा का सेवन भी जोखिम बढ़ाने में भूमिका निभाता दिखता है। ऐसा विश्वास किया जाता है कि व्यायाम की कमी के कारण 7 प्रतिशत मामले होते हैं।
आनुवांशिकी
मधुमेह के अधिकांश मामलों में बहुत सारी जीन शामिल होती हैं जिनमें से हर एक टाइप 2 मधुमेह का रोगी होने की संभाव्यता को बढ़ावा देती है। यदि समान जुड़वां में से एक को मधुमेह है तो दूसरे को उसके जीवनकाल में मधुमेह के विकास की संभावना 90 प्रतिशत से भी अधिक होती है जबकि गैर समान भाई-बहनों में यह संभावना 25-30 प्रतिशत तक होती है। 2011 में 36 से अधिक जीनों को टाइप 2 मधुमेह के जोखिम में योगदान करते देखा गया है। अभी भी रोग के कुल आनुवांशिक घटक में ये सारी जीन मिलकर केवल 10 प्रतिशत योगदान करती हैं।उदाहरण के लियेTCF7L2 अलेल मधुमेह के विकास के जोखिम को 1.5 गुना बढ़ाता है और सामान्य आनुवांशिक भिन्नरूपों का सबसे बड़ा जोखिम है। मधुमेह से जुड़ी अधिकतर जीन बीटा कोशिका फंक्शन में शामिल होती हैं।
मधुमेह के ऐसे बेहद कम मामले हैं जो किसी एक जीन में असमान्यता के कारण पैदा होते हैं (जिनको मोनोजेनिक प्रकार का मधुमेह या "मधुमेह के अन्य विशिष्ट प्रकार " कहते हैं)। इनमें दूसरो के साथ युवाओं के मधुमेह की परिपक्व शुरुआत (MODY), डोनोह्यू सिन्ड्रोम और रैब्सन-मेन्डेनहॉल सिंड्रोम शामिल हैं। युवा लोगों में मधुमेह के सभी मामलों में युवाओं के मधुमेह की परिपक्व शुरुआत 1-5 प्रतिशत तक योगदान करती है।
चिकित्सीय स्थितियां
बहुत सारी ऐसी दवायें और अन्य स्वास्थ्य समस्यायें हैं जिससे मधुमेह की संभावनायें पैदा होती हैं। दवाओं में शामिल हैं: ग्लूकोकॉर्टिकॉयड, थायाज़ाइड, बीटाब्लॉकर, अटिपिकल एंटीसायकोटिकs, और स्टैटिन। वे महिलायें जिनको पहले गर्भावस्था मधुमेह हुआ है उनमें टाइप 2 मधुमेह होने का जोखिम अधिक है। इससे जुड़ी अन्य स्वास्थ्य समस्याओं में ऐक्रोमैग्ली(महाकायता), कुशिंग सिंड्रोम, हाइपरथायरॉडिज्म(निदान विज्ञान की दृष्टि से थायरॉएड हार्मोन का अत्यधिक उत्पाद), फियोक्रोमोसाइटोमा और कुछ प्रकार के कैंसर जैसे ग्लूकागोनोमा।टेस्टोस्टेरोनकी कमी भी टाइप 2 मधुमेह से जुड़ी है।
पैथोफिज़ियोलॉजी (रोग के कारण पैदा हुए क्रियात्मक परिवर्तन)
टाइप 2 मधुमेह इंसुलिन प्रतिरोधकी Archived 2020-06-16 at the Wayback Machine सेटिंग में बीटा कोशिकाओंसे Archived 2020-06-16 at the Wayback Machine अपर्याप्त इंसुलिन उत्पादन के कारण होता है। इंसुलिन प्रतिरोध जो कि कोशिका द्वारा इंसुलिन के सामान्य स्तरों को पर्याप्त रूप से प्रतिक्रिया दे पाने की अक्षमता है, मुख्य रूप से मांसपेशियों, जिगर और वसा ऊतकों में होता है। जिगर में आम तौर पर, इंसुलिन ग्लूकोस मुक्ति को रोकता है। हलांकि इंसुलिन प्रतिरोध की सेटिंग में जिगर असंगत रूप से ग्लूकोस को रक्त में छोड़ता है। इंसुलिन प्रतिरोध बनाम बीटा कोशिका शिथिलता का अनुपात भिन्न-भिन्न लोगों में भिन्न होता है, कुछ लोगो में प्राथमिक इंसुलिन प्रतिरोध होता है और इंसुलिन निस्सरण में मात्र थोड़ी खराबी होती है जबकि दूसरो में थोड़ा इंसुलिन प्रतिरोध होता है और प्राथमिक रूप से इंसुलिन निस्सरण की कमी होती है।
टाइप 2 मधुमेह और इंसुलिन प्रतिरोध के साथ जुड़े दूसरे संभावित महत्वपूर्ण तंत्रों में वसा कोशिकाओं के भीतर लिपिड बढ़ती टूटफूट, इनक्रेटिनकी कमी के प्रति प्रतिरोध, रक्त में ग्लूकागॉन स्तर, गुर्दों द्वारा पानी और नमक का बढ़ा प्रतिधारण और केन्द्रीय तंत्रिका तंत्र द्वारा चपापचय का अनुपयुक्त नियंत्रण शामिल है। हलांकि इंसुलिन प्रतिरोध वाले सभी लोगों में मधुमेह विकसित नहीं होता है, क्योंकि अग्नाशय संबंधी बीटा कोशिकाओं द्वारा इंसुलिन निस्सरण की क्षति भी जरूरी है।
निदान
| Condition | 2 hour glucose | Fasting glucose |
|---|---|---|
| mmol/l(mg/dl) | mmol/l(mg/dl) | |
| Normal | <7.8 (<140) | <6.1 (<110) |
| Impaired fasting glycaemia | <7.8 (<140) | ≥ 6.1(≥110) & <7.0(<126) |
| Impaired glucose tolerance | ≥7.8 (≥140) | <7.0 (<126) |
| Diabetes mellitus | ≥11.1 (≥200) | ≥7.0 (≥126) |
विश्व स्वास्थ्य संगठन की मधुमेह (टाइप 1 और टाइप 2 दोनो) की परिभाषा लक्षणों के साथ एक बार उठायी गयी ग्लूकोस रीडिंग के लिये है या निम्नलिखित दो मौकों पर उठाये गये मानों में से एक है:
- फास्टिंग प्लाज़मा ग्लूकोस ≥ 7.0 mmol/l (126 mg/dl)
- या
- ग्लूकोस सहिष्णुता परीक्षण, जो प्लाज़मा ग्लूकोस की मौखिक खुराक के दो घंटे बाद का हो ≥ 11.1 mmol/l (200 mg/dl)
यादृच्छिक रक्त शुगर जो कि 11.1 mmol/l (200 mg/dL) से अधिक हो तथा साथ ही विशिष्ट लक्षण भी हो या एक ग्लाइकेटेड हीमोग्लोबीन (HbA1c) का 6.5% से अधिक होना भी मधुमेह के निदान की एक और विधि है। 2009 में एक अंतर्राष्ट्रीय विशेषज्ञ कमेटी जिसमें अमेरिकन डायबिटीज़ एसोसिएशन (IDA) और यूरोपियन एसोसिएशन फॉर दी स्टडी ऑफ डायबिटीज़ (EASD) के प्रतिनिधि शामिल थे, ने यह अनुशंसा की कि ≥6.5% HbA1c की सीमा को मधुमेह के निदान के लिये उपयोग किया जाना चाहिये। इस अनुशंसा को अमेरिकन डायबिटीज़ एसोसिएशन द्वारा 2010 में अपनाया गया था। सकारात्मक परीक्षणों को तब तक दोहराया जाना चाहिये जब तक कि व्यक्ति में आम लक्षण और रक्त शर्करा >11.1 mmol/l (>200 mg/dl) मात्रा में उपस्थित है।
मधुमेह के लिये सीमा ग्लूकोस सहिष्णुता परीक्षणों के परिणामों फास्टिंग ग्लूकोस या HbA1c और रेटिना संबंधी समस्याओं जैसी जटिलताओं के बीच संबंधों पर आधारित है। फास्टिंग या यादृच्छ रक्त शर्करा को ग्लूकोस सहिष्णुता परीक्षण से अधिक वरीयता दी जाती है क्योंकि वे लोगों के लिये अधिक सुविधाजनक हैं। HbA1c का लाभ यह है कि फास्टिंग की जरूरत नहीं पड़ती है और परिणाम अधिक स्थायी होते है, लेकिन दोष यह है कि परीक्षण रक्त शर्करा के मापन से अधिक महंगा है। इस बात का अनुमान है कि संयुक्त राज्य अमरीका में मधुमेह से पीड़ित 20% लोगों को रोग का पता नहीं चलता हैं।
मधुमेह मेलिटस टाइप 2 को इंसुलिन प्रतिरोध और संबंधित इंसुलिन के संदर्भ में उच्च रक्त ग्लूकोस द्वारा पहचाना जाता है। यह मधुमेह मेलिटस टाइप 1 Archived 2020-06-16 at the Wayback Machine के विपरीत है जिसमें अग्नाशय में आइलेट कोशिकाओं के विघटन के कारण पूर्ण इंसुलिन कमी होती है और गर्भावस्था मधुमेह के भी जो गर्भावस्था के साथ जुड़े उच्च रक्त शर्करा की नयी शुरुआत होता है। टाइप 1 और टाइप 2 मधुमेह में परिस्थितियों के प्रस्तुतिकरण के आधार पर अंतर किया जा सकता है। यदि निदान में किसी तरह का शक है तो प्रतिरक्षी परीक्षण, टाइप 1 मधुमेह और C-पेप्टाइड स्तर टाइप 2 मधुमेह की पुष्टि में उपयोगी हो सकती है।
जांच
कोई भी प्रमुख संगठन मधुमेह के लिये सार्वभौमिक जांच की सिफारिश नहीं करता है क्योंकि इस बात के कोई साक्ष्य नहीं है कि ऐसा कोई प्रोग्राम परिणामों कोबेहतर कर सकेगा। बिना लक्षणों वाले वे वयस्क जिनमें 135/80 mmHg से अधिक रक्तचाप है उनमें यूनाइटेड स्टेट्स प्रिवेंटिव सर्विसेस टास्क फोर्स जांच की सिफारिश करता है। जिनका रक्तचाप कम है, यह स्पष्ट है कि जांच के पक्ष या विपक्ष में सिफारिश के अपर्याप्त साक्ष्य हैं।विश्व स्वास्थ्य संगठन केवल उन समूहों में जांच की सिफारिश करता है जिनमें उच्च जोखिम है। संयुक्त राज्य अमरीका में उच्च जोखिम वाले समूहों में निम्न शामिल हैं: वे जिनकी उम्र 45 साल से अधिक है, वे जिनके नज़दीकी रिश्तेदारों को मधुमेह है, कुछ जातीय समूह जिनमें हिस्पैनिक, अफ्रीकी-अमरीकी और मूल अमरीकी शामिल हैं, वे जिनमें गर्भावधि मधुमेह Archived 2020-06-16 at the Wayback Machine, पॉलीसिस्टिक अंडाशय सिंड्रोम, वज़न की अधिकता का इतिहास है और वे जिनसे चपापचय सिंड्रोमसे संबंधित परिस्थितियां जुड़ी हुयी हैं।
रोकथाम
टाइप 2 मधुमेह Archived 2020-06-07 at the Wayback Machine की शुरुआत को उपयुक्त पोषकता और नियमित व्यायाम के माध्यम से विलंबित किया या रोका जा सकता है। जीवन-शैली संबंधी गंभीर उपाय इसके जोखिम को आधा कर सकते हैं।व्यायाम का लाभ व्यक्ति के आरंभिक वजन और व्यायाम के कारण घटे वजन से अप्रभावित रहता है। मात्र आहार संबंधी बदलावों से लाभ के साक्ष्य हलांकि सीमित हैं, हरी पत्तेदार सब्ज़ियों की आहार में अधिकता के कुछ साक्ष्य अवश्य हैंऔर शर्करा वाले पेयों को पीना सीमित करने के लाभ के भी कुछ साक्ष्य हैं। वे जिनको दुर्बल ग्लूकोस सहनशीलताहै Archived 2020-06-16 at the Wayback Machine, अकेले आहार तथा व्यायाम या मेटफॉर्मिन या अकार्बोस के साथ संयोजन, मधुमेह विकास के जोखिम को कम कर सकता है। जीवनशैली हस्तक्षेप, मेटाफॉर्मिन से अधिक प्रभावी हैं।
प्रबंधन
टाइप 2 मधुमेह का प्रबंधन Archived 2020-06-07 at the Wayback Machine जीवनशैली हस्तक्षेप, दूसरे कार्डियोवस्कुलर जोखिम कारकों को कम करने और रक्त ग्लूकोस को सामान्य सीमा में बनाये रखने पर फोकस करता है। 2008 में ब्रिटिश नेशनल हेल्थ सर्विस द्वारा उन लोगों के लिये रक्त ग्लूकोस की स्वयं-निगरानी का सुझाव दिया था जिनमें टाइप 2 मधुमेह का नया निदान हुआ हो, हलांकि बहु-खुराक इंसुलिन का उपयोग करने वालों में स्वयं-निगरानी के लाभों पर प्रश्नचिह्न हैं। दूसरे कार्डियोवस्कुलर जोखिम कारकों जैसे उच्च रक्तचाप, उच्च कोलेस्ट्रॉल और माइक्रोएल्बुमिनयूरियाका प्रबंधन, व्यक्ति के जीवन की संभावना को बढ़ाता है। हलांकि, मानक रक्तचाप प्रबंधन (140-160/85-100 mmHg से कम) के विपरीत गंभीर रक्तचाप प्रबंधन (130/80 mmHg से कम) दौरे के जोखिम को थोड़ा कम करता है लेकिन मृत्यु के समग्र जोखिम पर कोई प्रभाव नहीं डालता है।
मानक रक्त शर्करा कम करने (HbA1C of 7-7.9%) के विपरीत गंभीर रक्त शर्करा कम करना (HbA1C<6%) मृत्युदर पर फर्क डालता नहीं दिखता। उपचार का लक्ष्य आम तौर पर HbA1C को 7% से कम करना या फास्टिंग ग्लूकोस का मान 6.7 mmol/L (120 mg/dL) से कम करना होता है हलांकि, हाइपोग्लाइसीमिया और जीवन की संभाव्यता के विशेष जोखिम को शामिल करते हुये ये लक्ष्य पेशेवर क्लीनिक सलाह के बाद बदल भी सकते है। इस बात की अनुशंसा की जाती है कि टाइप 2 मधुमेह से पीड़ित सभी लोगों को नियमित ऑप्थैल्मोलॉजी परीक्षण कराने चाहिये।
जीवनशैली
उपयुक्त आहार और व्यायाम मधुमेह की देखभाल की नींव है जिसमें व्यायाम की मात्रा अधिक होने पर बेहतर परिणाम मिलता है।ऐरोबिक्स व्यायाम HbA1C में कमीं लाता है और इंसुलिन संवेदनशीलता को बेहतर करता है।प्रतिरोध प्रशिक्षण भी उपयोगी है और दोनो प्रकार के व्यायामों का संयोजन भी काफी प्रभावी हो सकता है। एक मधुमेह संबंधी आहार जो वजन में कमी लाने को बढ़ावा देता है महत्वपूर्ण होता है। जबकि इसको हासिल करने के लिये सर्वश्रेष्ठ आहार प्रकार को लेकर विवाद है एक न्यून ग्लाइसेमिक सूचकांक आहार रक्त शर्करा नियंत्रण को बेहतर करने वाला पाया गया है। कम से कम 6 महीनों तक, सांस्कृतिक रूप से उपयुक्त शिक्षा, टाइप 2 मधुमेह से पीड़ित लोगों को उनकी रक्त शर्करा स्तरों को कम करने में सहायता कर सकती हैं। यदि हल्के मधुमेह से पीड़ित लोगों में जीवनशैली में बदलाव करने से 6 महीने में रक्त शर्करा बेहतर न हो तो दवाओं के उपयोग पर विचार किया जाना चाहिये।
दवायें
मधुमेह विरोधी दवाओं के बहुत से वर्ग उपलब्ध हैं। मेटामॉर्फिन को आम तौर पर प्रथम पंक्ति के उपचार के रूप में अनुशंसित किया जाता है, क्योंकि इस बात के कुछ साक्ष्य मिलते हैं कि यह मृत्यु-दर कम करती है। यदि मेटामॉर्फिन पर्याप्त न हो तो, एक अन्य वर्ग का दूसरा मौखिक एजेन्ट उपयोग किया जा सकता है।दवाओं के दूसरे वर्गों में निम्नलिखित शामिल है: सल्फोनिलयूरियास, नॉन सल्फोनिलयूरियास सीक्रेटागॉग्स, अल्फा ग्लूकोसिडेस इन्हेबिटर्स, थायाज़ोल्डिनीयोड्स, ग्लूकागॉन-लाइक पेप्टाइड-1 एनालॉग और डाइपेप्टाइडियल पेप्टिडेज़-4 इन्हेबिटर्स। मेटामॉर्फिन को उन लोगो पर नहीं उपयोग किया जाना चाहिये जिनको गुर्दे या यकृत की गंभीर समस्या है।इंसुलिन के इंजेक्शन को दवाओं के साथ दिया जा सकता है या अकेले ही दिया जा सकता है।
अधिकतर लोगों को आरंभिक रूप से इंसुलिनकी जरूरत नहीं पड़ती है। जब इसका उपयोग किया जाता है तो रात के समय एक दीर्घ समय तक काम करने वाला फॉर्म्युलेशन आम तौर पर जोड़ा जाता है, जिसके साथ मौखिक दवायें चालू रहती हैं। फिर खुराकों को प्रभावी होने के लिये बढ़ाया जाता है (रक्त शर्करा स्तर को सही ढ़ंग से नियंत्रित करने के लिये)। जब रात को दिया जाने वाला इंसुलिन अपर्याप्त होता है तो बेहतर नियंत्रण के लिये दैनिक इंसुलिन दिन में दो-बार दिया जा सकता है। दीर्घ समय तक काम करने वाले इंसुलिन, ग्लैरजीन और डेटेमिर, न्यूट्रल प्रोटामाइन हेजाडॉर्न (NPH) इंसुलिन से बेहतर नहीं लगता है लेकिन इनको बनाने की लागत महत्वपूर्ण रूप से अधिक होती है, 2010 तक यह लागत प्रभावी नहीं है। वे जो गर्भवती हैं, उनके लिये इंसुलिन उपचार का बेहतर उपाय है।
शल्यक्रिया
वे लोग जो मोटे हैं उनके मधुमेह उपचार के लिये वज़न घटाने वाली शल्य क्रिया प्रभावी उपाय है। बहुत से लोग शल्य क्रिया के बाद थोड़ी दवा या बिना दवा के सामान्य रक्त शर्करा स्तरों को बनाये रखने में सक्षम रहे हैं और उनमें जीवन का खतरा भी दीर्घ अवधि में घट जाता है। हलांकि कुछ लोगों में शल्य क्रिया के कारण लघु अवधि में जीवन का खतरा 1% से कम होता है। शल्य क्रिया कब की जाये यह तय करने के लिये शरीर भार सूचकांक मान का निर्धारण अभी भी अस्पष्ट है। हलांकि इस बात की अनुशंसा की जाती है कि यह विकल्प उन लोगों के लिये चुना जाये जो अपने भार और रक्त शर्करा को नियंत्रित कर पाने में सक्षम नहीं हैं।
महामारी-विज्ञान
2010 में वैश्विक रूप से यह अनुमान था कि 285 मिलियन लोगों को टाइप 2 मधुमेह था जो कुल मधुमेह मामलों का 90% था।यह पूरी दुनिया की वयस्क जनसंख्या का लगभग 6% है। मधुमेह विकसित और विकासशील दुनिया, दोनो में आम है। हलांकि अविकसित दुनिया में यह आम नहीं है।
कुछ जातीय समूहों में महिलायें अधिक जोखिम वाली स्थिति में होती हैं, जैसे दक्षिण एशियाई, प्रशांत द्वीपवासी, लैटिनोस और मूल अमरीकी। ऐसा कुछ जातीय समूहों में पश्चिमी जीवनशैली के प्रति बढ़ी हुयी संवेदनशीलता के कारण हो सकता है। पारंपरिक रूप से वयस्कों का रोग माना जाने वाला टाइप 2 मधुमेह का अब बच्चों में निदान बढ़ रहा है ऐसा मोटापे की दरों में वृद्धि के समांतर हो रहा है। संयुक्त राज्य अमरीका में किशोरों में अक्सर टाइप 2 मधुमेह का टाइप 1 मधुमेह के रूप में निदान हो रहा है।
1985 में मधुमेह पीड़ितों की संख्या का अनुमान 30 मिलियन था जो कि 1995 में बढ़कर 135 मिलियन हो गया और 2005 में 217 मिलियन। ऐसा विश्वास है कि यह वृद्धि मुख्य रूप से वैश्विक रूप से उम्र में वृद्धि, व्यायाम में कमीं और मोटापे की दर में वृद्धि के कारण है। वे पांच देश जहां पर 2000 में मधुमेह के सबसे अधिक रोगी थे वे हैं: भारत 31.7 मिलियन, चीन 20.8 मिलियन, संयुक्त राज्य अमरीका 17.7 मिलियन, इंडोनेशिया 8.4 मिलियन और जापान 6.8 मिलियन। इसको विश्व स्वास्थ्य संगठन द्वारा वैश्विक महामारी के रूप में मान्यता दी गयी है।
इतिहास
मधुमेह उन पहले रोगों में से एक है जिनका वर्णनc. BCE 1500 की मिस्री पांडुलिपि में “अत्यधिक मूत्र विसर्जन” के रूप में किया गया है।" ऐसा विश्वास है कि पहले वर्णित मामले टाइप 1 मधुमेह के हैं। लगभग इसी समय भारतीय चिकित्सकों नें भी इस रोग की पहचान की थी और इसे “मधुमेह” या “हनी यूरिन” के रूप में वर्गीकृत किया था ऐसा यह देखने का बाद किया था कि रोगी के मूत्र के पास चीटिंयां एकत्र हो रही थीं। शब्द "डायबिटीज़" या "गुज़र जाना" को सबसे पहले 230 BCE में ग्रीक मेम्फिज़ के पोलोनियसद्वारा इस्तेमाल किया गया था। यह रोग रोमन साम्राज्य के दौरान बेहद कम होता था और गालेन ने कहा कि उन्होने अपने पूरे कैरियर के दौरान ऐस रोग से पीड़ित सिर्फ दो लोगों को देखा था।
टाइप 1 और टाइप 2 मधुमेह को सबसे पहले भारतीय चिकित्सक सुश्रुत और चरक द्वारा 400-500 ईस्वी में पहचाना गया था जिसमें से टाइप 1 युवाओं से और टाइप 2 अधिक वजन से संबंधित था। शब्द "मेलिटस" या "शहद से" सबसे पहले ब्रिंटन जॉन रोल द्वारा 1700 के अंत में डायबेटस इन्सिपिडस से अंतर करने के लिये उपयोग किया गया था जो कि बार-बार मूत्र उत्सर्जन से संबंधित है।प्रभावी उपचार बीसवी सदी के शुरुआती हिस्से तक विकसित नहीं किया जा सका था। जब कनेडियाई फ्रेडरिक बैन्टिंगऔर चार्ल्स बेस्ट ने इंसुलिन को 1921 तथा 1922 में खोजा था। इसके बाद दीर्घ प्रभावी NPH इंसुलिन को 1940 में विकसित किया गया था।
बाहरी कड़ियाँ
| मधुमेह टाइप 2 के बारे में, विकिपीडिया के बन्धुप्रकल्पों पर और जाने: | |
|---|---|
|
|
शब्दकोषीय परिभाषाएं |
|
|
पाठ्य पुस्तकें |
|
|
उद्धरण |
|
|
मुक्त स्रोत |
| चित्र एवं मीडिया | |
|
|
समाचार कथाएं |
|
|
ज्ञान साधन |
- मुक्त निर्देशिका परियोजना पर मधुमेह टाइप 2
- डायबटीज का घरेलू इलाज
- National Diabetes Information Clearinghouse
- Centers for Disease Control (Endocrine pathology)
- Best food for Diabetes control in Hindi
[[Category:मोटापे से जुड़ी चिकित्सीय स्थितियां]